L’amélioration des soins par l’entremise des erreurs
Conférencier : Brian M. Wong, M.D., FRCPC, Maître de conférences auxilliaire, Département de médecine, Université de Toronto; Associé clinique, Division de médecine générale interne, Centre des sciences de la santé Sunnybrook; Scientifique associé, Institut de recherche Sunnybrook; Sous-directeur de programme hospitalier (site Sunnybrook), Université de Toronto, Toronto, ON.
Le Dr Brian Wong a débuté en reconnaissant l’ampleur du sujet de la sécurité des patients. La formation et l’attention portée à ce sujet ont traditionnellement été pauvres; il reçoit maintenant une reconnaissance croissante.
La valeur des erreurs médicales réside dans leur capacité d’inspirer des changements dans le système de soins de santé. Le cas de Libby Zion est un des plus reconnus et a apporté des limitations universelles sur le nombre d’heures continuelles et hebdomadaires qu’un résident peut accumuler sans repos lors d’un quart de travail. Zion, une femme de 18 ans souffrant de vagues symptômes a été hospitalisée à un hôpital de New York et est décédée quelques heures après son arrivée. Il est maintenant généralement admis que Zion est décédée au moins en partie, de complications du syndrome sérotoninergique, causé par une combinaison de mépéridine et de phénelzine. Le résident responsable, qui travaillait un quart de travail de 36 heures, a par la suite été disculpé, mais les longues heures travaillées par de jeunes résidents furent l’objet de blâme lors du litige. Par conséquent, les centres médicaux universitaires aux É.-U. ont largement adopté des directives qui rendent obligatoires pour les résidents, des semaines de travail limitées à 80 heures. Le Dr Wong a affirmé que ceci est un exemple frappant de changements globaux apportés au système à la suite d’un évènement. Tous les évènements indésirables, a déclaré le Dr Wong, ont le potentiel d’améliorer les soins et la sécurité des patients.
Le Dr Wong a attiré l’attention sur six principes exposés dans un rapport de l’Institut canadien pour la sécurité des patients, qui a exprimé clairement les compétences de sécurité des patients. Ses principes exigent que les professionnels de la santé : un, contribuent à une culture de la sécurité des patients; deux, travaillent en équipe pour la sécurité des patients; trois, communiquent efficacement pour la sécurité des patients; quatre, gèrent les risques de sécurité; cinq, optimisent les facteurs humains et environnementaux; et six, reconnaissent, répondent aux, et divulguent les évènements indésirables.
Il a encouragé les professionnels de la santé à mieux définir le concept d’un évènement indésirable, le décrivant comme « un évènement dont un préjudice involontaire du patient en résulte et est lié aux soins et services fournis au patient plutôt qu’à la condition médicale du patient ». Il l’a fondamentalement décrit comme quelque chose qui se produit, involontairement, comme résultat d’un comportement ou d’un manque d’intervention. Un évènement devient une erreur médicale s’il peut être interprété comme « un acte (plan, choix, décision, action ou inaction) qui rétrospectivement était incorrect, et un évènement indésirable ou un incident évité de justesse en sont découlé ». En contraste, un « incident évité de justesse » est un évènement évité « qui a le potentiel de causer des méfaits, mais qui ne l’a pas fait parce qu’il ne s’est pas rendu au patient à cause d’une intervention opportune ou simplement par chance ».
En ce qui concerne la prévalence des erreurs, le Dr Wong a noté un rapport de grande importance de l’Institut de médecine intitulé To Err is Human (2000), qui estime que jusqu’à 98,000 vies sont perdues tous les ans comme résultat d’erreurs médicales. De nombreuses études nationales et internationales ont étudié les dossiers des patients pour vérifier la présence d’évènements indésirables. L’Étude canadienne sur les évènements indésirables a constaté qu’environ 8 % des hospitalisations sont associées à des événements adverses; 3% auraient pu être prévenus. Étant donné cette prévalence, le Dr Wong a déclaré que tout individu qui travaille comme professionnel de la santé en milieu hospitalier notera éventuellement des erreurs. Si une erreur est remarquée, il est important de la signaler; le but est de faciliter un apprentissage global du système, une amélioration de la performance et la prévention de futurs préjudices.
Le Dr Wong recommande que les trois catégories d’erreurs (évènements indésirables, erreurs médicales et incidents à risque élevé, évités de justesse) soient signalées. Malgré que la majorité de l’auditoire soit d’accord sur ce point, il a souligné que les erreurs ne sont pas universellement signalées. Les raisons sont multifactorielles : un, les erreurs ne sont pas toujours reconnues; deux, il peut y avoir la peur de sanctions ou de recours juridiques; trois, il peut y avoir une perception de la nature encombrante de la notification d’erreurs ou le personnel ne sait pas comment notifier une erreur; il peut y avoir la perception, ce qui est troublant, que les rapports d’erreurs ne sont pas étudiés ou ne sont pas donnés suite. Le Dr Wong a souligné que la notification n’est pas équivalente à la divulgation (action d’aviser un patient qu’une erreur s’est produite).
Le Dr Wong a partagé avec l’auditoire, une technique pour améliorer la qualité et la sécurité (Figure 1). Il a présenté et fait pratiquer un outil de prédiction d’erreurs et d’analyse, l’Analyse des modes de défaillance et de leurs effets (AMDE). Cet outil, emprunté au domaine du génie, prédit les étapes d’un processus qui est sujet à l’échec en utilisant des mesures rationnelles d’évaluation du risque d’erreurs et de méfaits. L’AMDE aide aussi à déterminer les endroits où le processus d’amélioration est le plus important.
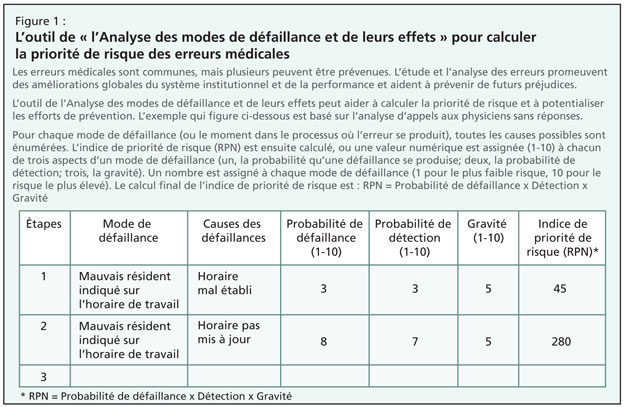
Cet outil pourrait être utilisé en pratique clinique pour examiner une erreur de médication — par exemple, l’approvisionnement d’une dose incorrecte d’insuline. Comment la sécurité des patients peut-elle être améliorée par rapport à l’administration d’une dose d’insuline? L’analyse AMDE est un moyen de calculer chaque étape du processus qui est associé à l’administration de l’insuline, illustrant où une erreur pourrait se glisser.
La première étape est de préciser le processus pour produire un algorithme des étapes. Ceci produit une représentation schématique du processus tel qu’il existe. La deuxième étape est d’assigner les modes de défaillance. Pour chaque étape du processus, tous les modes de défaillances possibles sont énumérés, ou tout ce qui pourrait faire échec. Toutes les causes possibles sont énumérées pour chaque mode de défaillance. La troisième étape est de calculer les indices de priorité de risque (RPN), ou assigner une valeur numérique (1-10) à chacun de trois aspects d’un mode de défaillance (un, la probabilité qu’une défaillance se produise; deux, la probabilité d’une détection; trois, la gravité). Lors de cette étape finale, un nombre est assigné à chaque mode de défaillance (1 pour le plus faible risque, 10 pour le risque le plus élevé). Le calcul final le l’indice de priorité de risque est : RPN= Probabilité de défaillance x Détection x Gravité.
Plus le chiffre est élevé, plus grande est la priorité. L’outil de l’AMDE indiquerait les endroits où des efforts d’améliorations doivent être apportés.
Le Dr Wong a conclu en exprimant l’espoir que les outils présentés sauraient aider à déterminer les situations où une erreur médicale s’est produite et à reconnaître quand les erreurs devraient être notifiées, et à promouvoir une meilleure compréhension de l’importance du rôle de la notification d’erreurs dans l’amélioration des soins aux patients.