Diabète de type 2 chez la personne âgée
Conférencier : Graydon Meneilly, M.D., professeur et chef du département de médecine, faculté de médecine, Université de Colombie-Britannique, Vancouver (Colombie-Britannique).
Le Dr Graydon Meneilly a présenté sa discussion sur le diabète de type 2 chez la personne âgée en rappelant la prévalence sous-estimée de la maladie. Plus d'une personne âgée de plus de 60 ans sur quatre est diabétique, mais plus de 50 % d'entre elles ne savent pas qu'elles sont atteintes de cette maladie, ce qui souligne la nécessité d'améliorer les protocoles de dépistage.
Contrôle de la glycémie chez les personnes âgées diabétiques
La British Geriatrics Society, en association avec la European Association for the Study of Diabetes, a fixé deux séries d'objectifs thérapeutiques pour les personnes âgées. Pour les personnes âgées diabétiques, en bonne santé et actives physiquement, la valeur cible de la glycémie à jeun ou deux heures après un repas est de 4-7 mM et 7-10 mM, respectivement, et celle du taux de HbA1c est < 7 %. Les prochaines lignes directrices de l’Association canadienne du diabète (ACD) pourraient recommander une valeur cible du taux de HbA1c encore plus faible, mais le Dr Meneilly ne conseille pas de descendre en dessous de 6,5 % chez les personnes âgées, car un taux trop faible entraîne des réactions indésirables.
Des éléments probants suggèrent que la glycémie à jeun ne permet pas de prédire correctement le risque de diabète chez la personne âgée : la glycémie postprandiale aurait une meilleure valeur prédictive. Une valeur cible < 8 mmol/l est associée à une diminution du risque de maladie cardiovasculaire et de mortalité par rapport à une glycémie postprandiale > 11, même chez les patients ayant une bonne glycémie à jeun.
Taux glycémique cible pour les patients fragiles
Le deuxième objectif en matière de contrôle de la glycémie concerne les patients fragiles. Pour ces personnes, la valeur cible de la glycémie à jeun ou deux heures après un repas est de 7-9 mM et 10-13 mM, respectivement, et celle du taux de HbA1c est < 8,5 %. Étant donné que le seuil d'absorption rénale du glucose augmente avec l'âge, les patients ne contracteront pas une glycosurie avec un tel taux glycémique. On ne sait pas si un tel taux d'hyperglycémie peut augmenter le risque d'infection, diminuer la fonction cognitive ou altérer d'importants paramètres de santé chez ces patients. Certains pensent que des critères plus stricts sont nécessaires, mais les données sont insuffisantes pour pouvoir élaborer une recommandation.
L’essentiel est de bien contrôler la glycémie des patients fragiles. De nombreux médecins non gériatres ne savent pas comment adapter l’approche thérapeutique du diabète pour ces sujets.
Traitement des autres facteurs de risque
Le Dr Meneilly a insisté sur le fait que le traitement de l’hypertension chez les personnes âgées diabétiques modifie consi-dérablement le risque de maladie cardiovasculaire et de mortalité1.
Les lignes directrices européennes recommandent une valeur cible inférieure à 140/90 mm Hg. Les bienfaits d'une diminution de l’hypertension sont prouvés, mais plus le traitement est énergique, plus ces bienfaits diminuent. De plus, les avantages sont moindres lorsque la TA cible est < 140. De la même manière, une diminution du taux de HbA1c de 9 à 8 entraîne de nombreux bienfaits en matière de santé, mais ces bienfaits sont moindres lorsque le taux passe de 7 à 6. Selon le Dr Meneilly, la meilleure approche consiste à atteindre une valeur de TA systolique cible ≤ 140.
L’hypercholestérolémie est un deuxième facteur de risque réel qu’il est essentiel de modifier, grâce à un traitement par statines. Des données provenant de l'étude Heart Protection Study montrent que le risque de maladie cardiovasculaire diminue de 20 % chez les personnes diabétiques de plus de 65 ans qui reçoivent un traitement par statines. Un traitement par statines de l'hyperlipidémie chez des personnes diabétiques entraîne d’importants bienfaits vasculaires2.
Les normes européennes recommandent un taux cible de LDL ≤ 2,5, mais les prochaines lignes directrices de l’ACD pourraient être plus draconiennes. Les bienfaits d'une réduction du taux de LDL semblent s'amenuiser lorsque le taux est inférieur à 3, a observé le Dr Meneilly. Il a ajouté que chez les personnes très âgées, plus le taux de cholestérol est élevé, plus les bienfaits en terme de longévité sont importants. Lui-même ne teste pas le taux de lipides de ses patients de plus de 80 ans et ne modifie pas leur traitement si le patient est stable depuis des années avec un traitement par statines.
De grands progrès sont nécessaires pour modifier le diabète et les facteurs de risque associés à cette maladie, a insisté le Dr Meneilly. Une étude récente, qui a utilisé les données de l'enquête NHANES pour examiner à quel point le diabète est bien maîtrisé chez les personnes âgées, a montré que les cibles en matière de maîtrise de la glycémie ne sont pas toujours atteintes3. De plus, peu de patients avaient un taux de LDL inférieur à 2,5 et la TA était encore moins bien maîtrisée. Ces facteurs sont essentiels, et il faut les traiter, a conseillé le Dr Meneilly.
Traitements actuels pour les personnes âgées diabétiques
Metformine
La metformine diminue la production de glucose par le foie, réduit la glycémie à jeun et améliore la sensibilité à l'insuline; il s'agit donc d'un bon choix pour les personnes âgées. C'est un médicament utile qui peut s'utiliser comme deuxième agent.
Étant donné que certains patients ne tolèrent pas bien la metformine en début de traitement, il est primordial d'en augmenter la dose très progressivement. De plus, certains patients subiront une perte de poids différée (effet secondaire), parfois après des années de traitement. L'autre problème est que ce médicament est contre-indiqué lorsque la clairance de la créatinine est < 50, en raison du risque d'acidose lactique survenant lorsque les patients atteints d'une insuffisance rénale contractent une maladie produisant du lactate (p. ex. : insuffisance cardiaque aiguë, état septique). Il faut interrompre le traitement par la metformine si le patient souffre de telles maladies.
Thiazolidinediones
Les sensibilisateurs à l’insuline, ou thiazolidinediones (TZD), représentent une autre classe d'agents utilisée pour cette population de patients. Les TZD dimi-nuent la glycémie en stimulant la réponse du muscle squelettique à l'insuline et en favorisant l'absorption et l'utilisation du glucose. Une monothérapie de pioglitazone ou de rosiglitazone entraîne une diminution efficace, jusqu'à 1,5 %, du taux de HbA1c. Un des principaux avantages de ces médicaments est qu’ils permettent aux patients de rester plus longtemps sous monothérapie. L'étude UKPDS (United Kingdom Prospective Diabetes Study) a montré que le taux de HbA1c se détériore avec le temps, nécessitant une polythérapie.
Pour cette population de patients, les effets indésirables associés aux TZD incluent une augmentation d'un facteur deux ou trois du risque d’œdème. Ces médicaments sont contre-indiqués pour les personnes âgées souffrant d'insuffisance cardiaque. De plus, chez les femmes, la rosiglitazone et la pioglitazone diminuent la densité osseuse et sont associées à une augmentation du risque de fracture. On s’inquiète enfin de leur effet sur les complications cardiovasculaires : il semble que la pioglitazone n’en augmente pas le risque et entraîne moins de risques que la rosiglitazone. L'approche du Dr Meneilly est de n'utiliser que la pioglitazone seule, et uniquement chez les hommes. Certains patients préfèrent ce médicament, car ils souhai-tent éviter une insulinothérapie.
Inhibiteurs de l’alpha-glucosidase
Le Dr Meneilly a notamment discuté de l'action et de l'efficacité de l’acarbose, qui réduit l'absorption du glucose dans le tractus gastro-intestinal. Une monothérapie par arcabose est efficace chez les personnes âgées obèses pour lesquelles le traitement par metformine est contre-indiqué, mais elle ne diminue pas de manière optimale le taux de HbA1c. Environ un tiers des personnes ne peuvent tolérer ce traitement en raison des effets indésirables gastro-intestinaux. Cependant, il permet de réduire la glycémie postprandiale, ce qui suggère de bons résultats cardiovasculaires, bien que des études supplémentaires soient nécessaires pour le démontrer.
Médicaments ciblant la sécrétion d’insuline : sulfonylurées
Les sulfonylurées font baisser la glycémie en stimulant la sécrétion d'insuline. Elles diminuent également le taux de HbA1c d'environ 1,5 %. Les problèmes associés à cette classe de médicaments incluent une augmentation potentielle du risque de maladie cardiovasculaire, comme avec le glyburide, qui augmente également le risque d'hypoglycémie grave chez les personnes âgées. Il est possible d'utiliser des agents semblables à la sulfonylurée, mais montrant un meilleur profil de risques, comme le gliclazide et le glimépiride. Les glinides répaglinide et natéglinide stimulent la sécrétion d'insuline par un mécanisme différent de celui des sulfonylurées. Parmi les médicaments par voie orale sur le marché, ce sont ceux qui se rapprochent le plus de l'insuline à action rapide.
En ce qui concerne l'utilisation du gliclazide chez les personnes âgées, la fréquence cumulative d'hypoglycémie est beaucoup plus importante avec le glyburide qu’avec le gliclazide4. Des études comparatives directes suggèrent que, chez les personnes âgées, la fréquence d'hypoglycémie est plus importante avec le glyburide qu’avec le glimépiride, et plus importante avec le glimépiride qu’avec le gliclazide à action prolongée5.
Glinides
Les glinides ayant une demi-vie circulante plus courte que les sulfonylurées, ils doivent s'administrer plus fréquemment. Les glinides se sont montrés efficaces pour réduire le taux de HbA1c à un peu moins de 1 % chez les patients de plus de 65 ans6. Les bienfaits de ces médicaments sont dus au fait qu’ils peuvent se rapprocher d’un profil plus physiologique de l’insuline, imitant la sécrétion normale d'insuline. Des études comparatives directes des glinides et du glyburide ont montré que ce dernier n’entraînait pas une sécrétion plus précoce d'insuline, mais provoquait une hyperinsulinémie importante quelques heures après un repas. Par comparaison, les glinides diminuaient le nombre de poussées hypoglycémiques et atténuaient les chutes postprandiales tardives du taux de glucose sanguin. Ces médicaments s’avèrent particulièrement efficaces pour les patients ayant des habitudes alimentaires irrégulières, pour lesquels des agents à action prolongée ne seraient pas adaptés.
Incrétines
Le Dr Meneilly s'est intéressé au mécanisme d'action et au potentiel thérapeutique des incrétines, notamment dans le cadre de la physiopathologie et du traitement du métabolisme des glucides et du diabète chez les personnes âgées. La réponse de l'insuline à un apport de glucose est plus élevée lorsque cet apport se fait par voie orale plutôt que par voie intraveineuse, et les incrétines sont impliquées dans cette réponse plus élevée7. Le Dr Meneilly s’intéresse à de nouvelles recherches portant sur l'étude de l'activité hormonale en réponse à la consommation alimentaire, ce qui pourrait potentialiser la sécrétion d'insuline.
Les deux principales incrétines sont le GLP-1 (glucagon-like peptide-1) et le GIP (glucose-dependent insulinotropic peptide).
Parmi les nouvelles thérapies par incrétines sur le marché ou en cours d'évaluation pour le traitement du diabète chez la personne âgée, on trouve le GLP-1 et ses analogues, et les stimulants de l’incrétine (inhibiteurs de la dipeptidyl peptidase 4 [DPP-4]), qui inhibent la dégradation du GLP endogène. L’exenatide, un analogue du GLP-1 qui s'admi- nistre par injection sous-cutanée biquotidienne, entraîne une perte pondérale importante. L’élaboration d'une forme d'administration hebdomadaire du médicament est en cours.
Les inhibiteurs de la DPP-4 forment une classe d’hypoglycémiants par voie orale présentant les avantages suivants : efficacité, facilité d'utilisation, absence d'hypoglycémie ou de gain pondéral. Ils sont parfois responsables d’une perte pondérale chez les personnes âgées8. En empêchant la dégradation des incrétines, notamment du GLP-1, les inhibiteurs de la DPP-4 prolongent l’action du GLP-1, ce qui stimule la sécrétion d’insuline et inhibe celle du glucagon de façon gluco-dépendante (Figure 1). Ils pourraient également stimuler l’augmentation de la masse de cellules B, en stimulant la prolifération cellulaire et en inhibant l'apoptose.
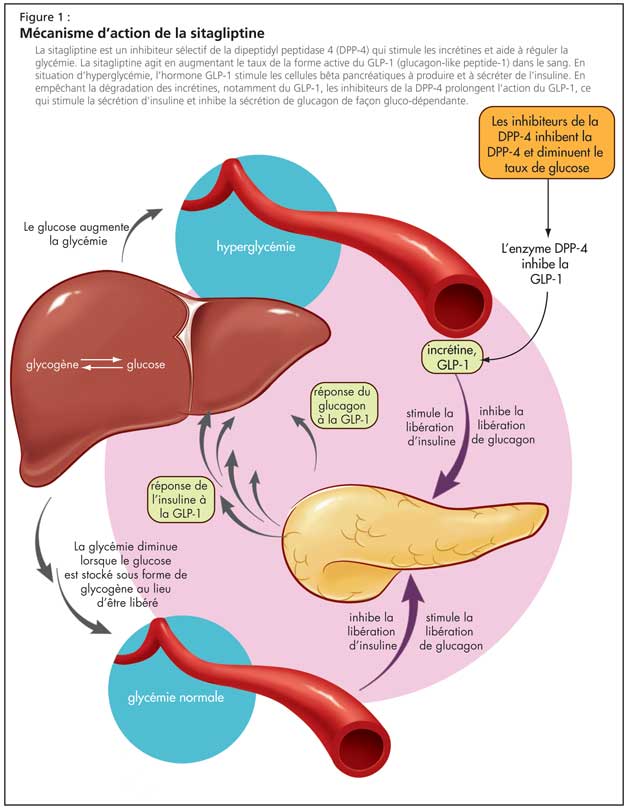
Les personnes âgées ayant un taux plus faible de DPP-4, le Dr Meneilly s’est au départ demandé si ces inhibiteurs seraient efficaces chez ces personnes. Une étude a montré des résultats positifs9. Les résultats préliminaires de l’étude suggèrent une augmentation importante de la sécrétion d’insuline induite par le glucose chez les personnes âgées diabétiques traitées par sitagliptine, un inhibiteur de la DPP-4, en association avec du glucose par voie orale, mais plus de données d’essais cliniques sont nécessaires, a déclaré le Dr Meneilly. La sitagliptine s’utilise seule ou en association avec d’autres antihyperglycémiants par voie orale (la sitagliptine est approuvée au Canada en association avec la metformine). La sitagliptine et les autres DPP-4 semblent être aussi efficaces chez les personnes âgées que chez les patients plus jeunes10. Les réactions indésirables incluent une légère augmentation du risque d'infection des voies respiratoires supérieures, que l'on doit surveiller de près chez les personnes âgées.
Insulinothérapie chez la personne âgée
Des études suggèrent que les préparations d'insuline à action rapide offrent peu de bienfaits pour les personnes âgées diabétiques, probablement en raison de modifications de la clairance de l'insuline avec l'âge.
Selon le Dr Meneilly, l’insuline glargine, un analogue à action prolongée de l'insuline basale, fait partie des préparations d'insuline offrant une valeur clini-que pour cette population de patients. Une étude comparant une dose quotidien- ne d’insuline glargine plus metformine à une dose d'insuline prémélangée montre que la première entraîne une réduction plus importante du taux de HbA1c, avec un risque d'hypoglycémie beaucoup plus faible11. Le Dr Meneilly considère l’insuline glargine très utile pour les patients qui ont besoin d’une insulinothérapie pour maintenir une glycémie normale ou proche de la normale et qui pourraient bénéficier d'une préparation quotidienne (p. ex. : les patients qui ne s'administrent pas leur traitement médicamenteux).
De la même manière, par rapport à l’insuline NPH, l’insuline détémir - un analogue à action prolongée de l'insuline humaine - entraîne une diminution plus importante du taux de HbA1c, mais sans le même risque d'hypoglycémie et avec une prise de poids moins importante. Le Dr Meneilly a conseillé aux cli-niciens de se familiariser avec les différences d'unités (par rapport aux autres analogues de l'insuline, il faut généralement utiliser plus d’insuline détémir pour obtenir le même effet)12.
Conclusion
Le Dr Meneilly a conclu sa présentation en rappelant à quel point les modifications du mode de vie sont importantes pour prévenir le diabète. Une amélioration du régime alimentaire semble être aussi efficace, sinon plus, que l'activité physique13. Un soutien pharmacologique peut renforcer les effets des modifications du mode de vie, bien que le profil d’effets indésirables de certains médicaments ne fasse pas suffisamment preuve d’innocuité. Les recherches futures portant sur les traitements pharmacologiques, comme le rôle des incrétines pour retarder l’évolution du diabète, s’avèrent prometteuses pour modifier la fréquence et la gravité du diabète chez les personnes âgées.
Bibliographie
-
Tuomilehto J, Rastenyte D, Birkenhäger WH, et al. Effects of calcium-channel blockade in older patients with diabetes and systolic hypertension. Systolic Hypertension in Europe Trial Investigators. New Engl J Med 1999;340:677-84.
-
Collins R, Armitage J, Parish S, et al., for the Heart Protection Study Collaborative Group. Lancet 2003;361:2005-16.
-
Suh DC, Kim CM, Choi IS, et al. Comorbid conditions and glycemic control in elderly patients with type 2 diabetes mellitus, 1988 to 1994 to 1999 to 2004. J Am Geriatr Soc 2008;56:484-92.
-
Tessier D, Dawson K, Tétrault JP, et al. Glibenclamide vs gliclazide in type 2 diabetes of the elderly. Diabetic Medicine 1994;11:974-80.
-
Schernthaner G, Grimaldi A, Di Mario U, et al. GUIDE study: double-blind comparison of once-daily gliclazide MR and glimepiride in type 2 diabetic patients. Eur J Clin Invest 2004;34:535-42.
-
Del Prato S, Heine RJ, Keilson L, et al. Treatment of patients over 64 years of age with type 2 diabetes: experience from nateglinide pooled database retrospective analysis. Diabetes Care 2003;26:2075-80.
-
Nauck MA, Homberger E, Siegel EG, et al. Incretin effects of increasing glucose loads in man calculated from venous insulin and C-peptide responses. J Clin Endocrinol Metab 1986;63:492-8.
-
Ahren B. Inhibition of dipeptidyl peptidase-4 (DPP-4) – a novel approach to treat type 2 diabetes. Curr Enzyme Inhib 2005;1:65-73.
-
Meneilly GS, Demuth HU, McIntosh CH, et al. Effect of ageing and diabetes on glucose-dependent insulinotropic polypeptide and dipeptidyl peptidase IV responses to oral glucose. Diabet Med 2000;17:346-50.
-
Williams-Herman D. Abstract P875. International Diabetes Federation 19th World Diabetes Congress, Cape Town, South Africa, 3-7 December 2006.
-
Janka HU, Plewe G, Busch K. Combination of oral antidiabetic agents with basal insulin versus premixed insulin alone in randomized elderly patients with type 2 diabetes mellitus. J Am Geriatr Soc 2007;55:182-8.
-
Garber AJ, Clauson P, Pedersen CB, et al. Lower risk of hypoglycemia with insulin detemir than with neutral protamine hagedorn insulin in older persons with type 2 diabetes: a pooled analysis of phase III trials. J Am Geriatr Soc 2007;55:1735-40.
-
Diabetes Prevention Program Research Group, Crandall J, Schade D, Ma Y, et al. The influence of age on the effects of lifestyle modification and metformin in prevention of diabetes. J Gerontol A Biol Sci Med Sci 2006;61:1075-81.

